Die Krankheitsbilder von
Morbus Crohn und Colitis ulcerosa
Morbus Crohn und Colitis ulcerosa

Wie sind der Krankheitsverlauf und die Pathogenese von Morbus Crohn und Colitis ulcerosa?
Die Wahl der richtigen Therapie bei einer chronisch-entzündlichen Darmerkrankung (CED) ist häufig eine sehr individuelle Entscheidung. Jede/r Patient:in hat einen anderen Krankheitsverlauf und unterschiedliche Bedürfnisse. Klinische Faktoren wie Krankheitsaktivität oder Begleiterkrankungen müssen bedacht werden, aber auch soziale Aspekte spielen eine entscheidende Rolle. Auf diesen Seiten haben wir Informationen und Wissenswertes rund um die Krankheitsbilder Morbus Crohn und Colitis ulcerosa und deren Pathogenese zusammengestellt.
Mehr Informationen finden Sie im Bereich für Fachkreise.
Was sind chronisch-entzündliche Darmerkrankungen (CED)?

Unter dem Begriff chronisch-entzündliche Darmerkrankungen (CED) werden Krankheitsbilder zusammengefasst, die durch entzündliche Veränderungen des Darms gekennzeichnet sind. Die Erkrankungen verlaufen typischerweise in Krankheitsschüben, die sich mit Phasen der Remission abwechseln. Die beiden häufigsten chronisch-entzündlichen Darmerkrankungen sind Morbus Crohn und Colitis ulcerosa.
Wie häufig treten chronisch-entzündliche Darmerkrankungen auf?
- In Europa leiden ca. 2 Millionen Menschen an chronisch-entzündlichen Darmerkrankungen. Die Prävalenz des Morbus Crohn liegt hier bei maximal 322 pro 100.000 Einwohner, die der Colitis ulcerosa bei bis zu 505 pro 100.000 Einwohner.1
- Die Zahl der von Morbus Crohn und Colitis ulcerosa betroffenen Patient:innen in Deutschland variiert je nach Quelle auf Grund der jeweils angewandten Methodik der Datenerfassung. 2021 veröffentlichte Krankenkassendaten geben Zahlen in Höhe von ca. 270.000 Patient:innen mit Colitis ulcerosa und ca. 230.000 Patient:innen mit Morbus Crohn an. Im Zeitraum von 2012 bis 2018 wurde dabei eine Zunahme der Anzahl von Patient:innen mit chronisch-entzündlichen Darmerkrankungen registriert.2
- Männer und Frauen scheinen etwa gleich häufig betroffen zu sein.3
- Chronisch-entzündliche Darmerkrankungen treten meist erstmals zwischen dem 15. und 40. Lebensjahr auf.4
Durch den demographischen Wandel kommt es jedoch auch zu einer erhöhten Inzidenz und Prävalenz von Menschen mit CED im höheren Lebensalter.5 Etwa ein Drittel aller CED-Patient:innen ist heutzutage älter als 60 Jahre. Dies sind einerseits diejenigen, die nach dem 60. Lebensjahr erstmals an CED erkranken (etwa 15 %), oder Patient:innen, die mit ihrer Erkrankung älter geworden sind (etwa 20 %).6 Zweifellos gehören auch Umweltfaktoren zu den relevanten krankheitsauslösenden Einflüssen. Deshalb kommen chronisch-entzündliche Darmerkrankungen in Industrieländern weitaus häufiger vor als in Entwicklungsländern – Tendenz steigend: Bis Ende der 50er-Jahre war eine CED extrem selten und hat seit dieser Zeit in allen westlichen Industrieländern erheblich zugenommen, sodass Änderungen in der Ernährung eine mögliche Ursache und ein entscheidender Risikofaktor für die Häufigkeitszunahme einer CED sein können.5,7

Insgesamt leiden ca. 500.000 Erkrankte in Deutschland an Morbus Crohn und Colitis ulcerosa - Tendenz steigend2
Welche Ursachen und Symptome spielen bei Morbus Crohn eine entscheidende Rolle?
Morbus Crohn ist eine chronisch-entzündliche Darmerkrankung. Die Ursachen des Morbus Crohn sind multifaktoriell. Eine genetische Prädisposition, eine gestörte Schleimhautbarriere, eine inadäquate, fehlerhafte Immunantwort sowie Umweltfaktoren können mögliche Auslöser der Erkrankung sein.8
Die Entzündung kann bei Morbus Crohn den gesamten Verdauungstrakt betreffen – vom Mund bis zum After. Erkrankte Abschnitte des Verdauungstraktes können sich mit größeren gesunden Bereichen abwechseln. Am häufigsten tritt Morbus Crohn zwischen Dünn- und Dickdarm auf, dem terminalem Ileum.4
Der Krankheitsverlauf zeichnet sich dadurch aus, dass auf Krankheitsschübe Phasen der Remission folgen.
Diese Leitsymptome treten bei Morbus Crohn häufig auf:4
- Wiederkehrende, meist unblutige Durchfälle
- abdominelle Schmerzen
- Krämpfe und Übelkeit
- Fieber und Müdigkeit
- Mangelernährung/Anämie und Gewichtsverlust
Als Komplikationen können sich kleine Fisteln und Tunnel, sogenannte Stenosen, ausbilden, die bis zu anderen Darmabschnitten reichen können.5

Lokalisationen von Morbus Crohn
Welche Ursachen und Symptome spielen bei Colitis ulcerosa eine entscheidende Rolle?
Colitis ulcerosa ist eine chronisch-entzündliche Darmerkrankung. Die Ursachen der Colitis ulcerosa sind multifaktoriell. Eine Störung der Schleimhautbarriere begünstigt das Eindringen von Bakterien in die Darmwand, was schließlich die chronischen Entzündungsprozesse auslöst. Eine genetische Prädisposition und Umweltfaktoren können weitere Auslöser der Erkrankung sein.8
Die Entzündung bei Colitis ulcerosa beginnt immer im Mastdarm (Rektum) und kann sich kontinuierlich auf den gesamten Dickdarm (Colon) ausbreiten – also von distal (außen) nach proximal (innen).4
Der Krankheitsverlauf zeichnet sich dadurch aus, dass auf Krankheitsschübe Phasen der Remission folgen.
Diese Leitsymptome treten bei Colitis ulcerosa häufig auf:4
- Wiederkehrende, blutig-schleimige Durchfälle
- abdominelle Schmerzen
- Krämpfe und Übelkeit
- Fieber und Müdigkeit
- Mangelernährung/Anämie und Gewichtsverlust

Lokalisationen von Colitis ulcerosa
Interview mit
PD Dr. Irina Blumenstein
Erfahren Sie mehr über die Colitis ulcerosa und ihre Pathogenese im Video

EM-127638
Welche Gemeinsamkeiten und Unterschieden zeichnen die beiden Erkrankungen Morbus Crohn und Colitis ulcerosa aus?
Morbus Crohn und Colitis ulcerosa weisen einige Gemeinsamkeiten auf. Beide Erkrankungen verlaufen typischerweise in Krankheitsschüben, die sich mit Phasen der Remission abwechseln. Auch bestimmte klinische Leitsymptome treten bei beiden chronisch-entzündlichen Darmerkrankungen auf – abhängig von den befallenen Bereichen des Darms.5
Folgende Leitsymptome treten bei beiden Erkrankungen häufig auf:4
- wiederkehrende Durchfälle
- abdominelle Schmerzen
- Krämpfe und Übelkeit
- Fieber und Müdigkeit
- Mangelernährung/Anämie und Gewichtsverlust
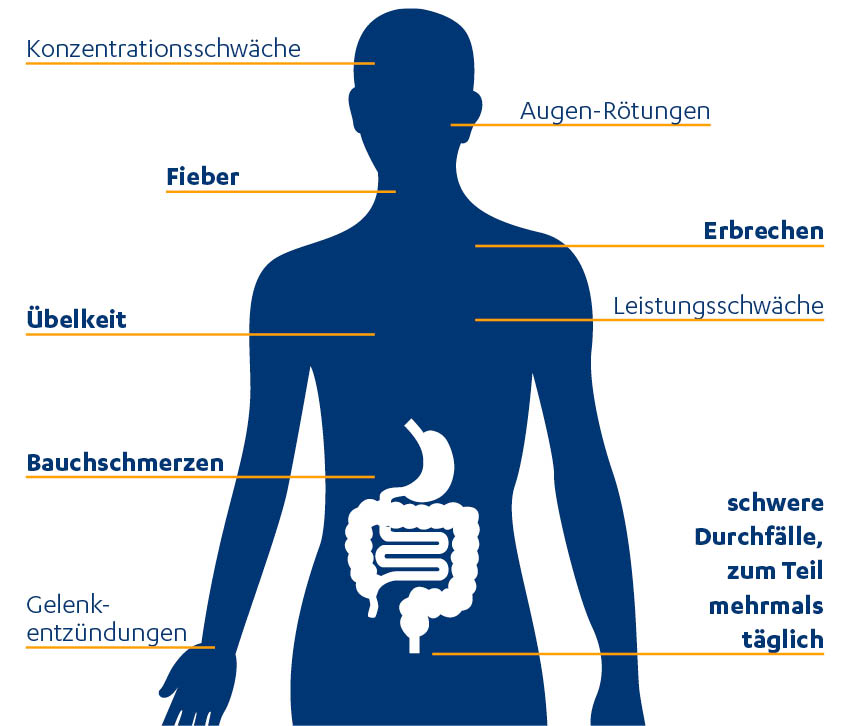
Mögliche Symptome bei Morbus Crohn und Colitis ulcerosa7
Wie unterscheiden sich Colitis ulcerosa und Morbus Crohn?
Neben den Gemeinsamkeiten für Morbus Crohn und Colitis ulcerosa gibt es auch einige entscheidende Unterschiede bei den beiden Erkrankungen. Die Unterschiede liegen in den betroffenen Abschnitten und Wandschichten des Verdauungstraktes sowie in der Durchfallsymptomatik.
Betroffene Abschnitte des Darms und Verteilungsmuster der entzündeten Bereiche:
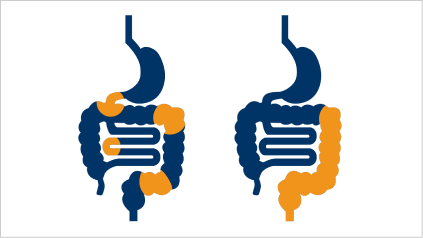
- Die Bezeichnung Colitis ulcerosa beschreibt bereits sehr gut die Lokalisation: Es liegt eine Entzündung des Colons, also des Dickdarms. Eine Colitis ulcerosa breitet sich meist vom Mastdarm (Rektum) ausgehend gleichmäßig über den Dickdarm (Colon) aus – also von distal (außen) nach proximal (innen).4
- Bei Morbus Crohn können prinzipiell alle Abschnitte des Verdauungstrakts entzündet sein, wobei verschiedene Bereiche auch gleichzeitig betroffen sein können. Erkrankte Abschnitte des Verdauungstraktes können sich mit größeren gesunden Bereichen abwechseln.
Betroffene Wandschichten im Verdauungsabschnitt:
- Für Colitis ulcerosa charakteristisch ist eine oberflächlich-mukosale bis submukosale Entzündung, d.h. nur die innersten Schichten (Tunica mucosa, Tunica submucosa) sind entzündet.
- Bei Morbus Crohn sind alle Wandschichten (transmural) von einer Entzündung betroffen. Deshalb können sich als Komplikationen auch kleine Fisteln und Tunnel, sogenannte Stenosen, ausbilden, die bis zu anderen Darmabschnitten reichen können.5
Durchfallsymptomatik:
- Leitsymptom der Colitis ulcerosa sind blutige, schleimige Durchfälle.7
- Patient:innen mit Morbus Crohn klagen meist über unblutige, chronische Durchfälle.
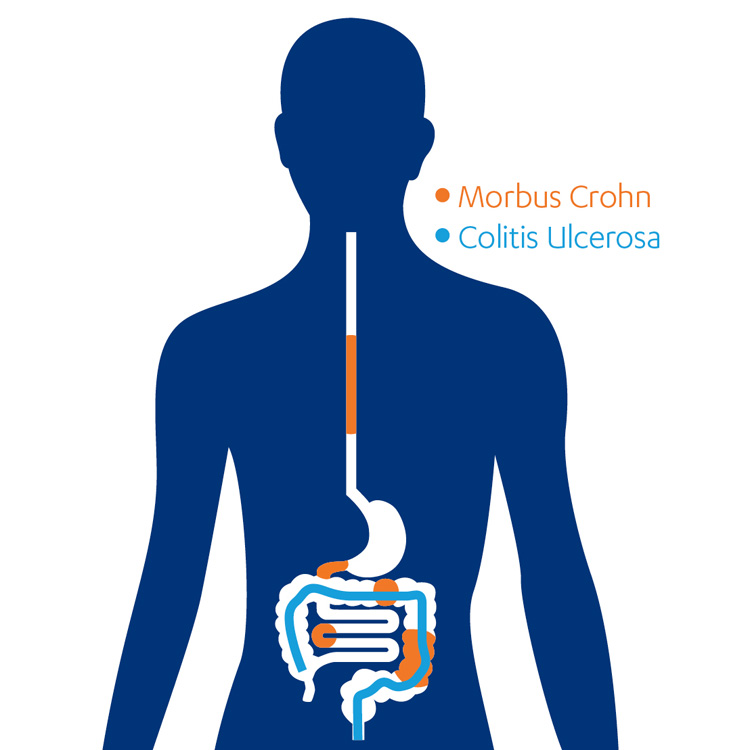
Unterschiedliche Lokalisationen von Morbus Crohn und Colitis ulcerosa
Welche Komplikationen können bei Morbus Crohn und Colitis ulcerosa auftreten?
Bei chronisch-entzündlichen Darmerkrankungen (CED) handelt es sich um Systemerkrankungen, bei denen auch Organe außerhalb des Gastrointestinaltrakts befallen sein können. Extraintestinale Manifestationen treten bei Morbus Crohn häufiger auf als bei Colitis ulcerosa.9 Dazu zählen5,7:
Extraintestinale Organmanifestationen bei Morbus Crohn und Colitis ulcerosa

Auge

Gelenke

Wirbelsäule

Leber/Galle

Haut
Begleitet werden können die beiden Erkrankungen auch durch weitere Komplikationen.4,10
Komplikationen bei Morbus Crohn:
- Fisteln
- Abzesse
- Stenosen/Strikturen
- Perforation
Komplikationen bei Colitis ulcerosa:
- Blutung
- Karzinom
- Strikturen
- Perforation
- Toxisches Megakolon
Die Pathogenese von chronisch-entzündlichen Darmerkrankungen (CED)

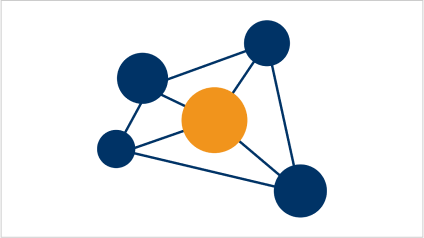
Die genauen Ursachen von Colitis ulcerosa und Morbus Crohn sind noch ungeklärt. Allerdings hat sich das Verständnis über diese Erkrankungen in den letzten Jahrzehnten deutlich verbessert. So geht die Forschung davon aus, dass die Pathogenese ein multifaktorielles Zusammenspiel von genetischen, epigenetischen, immunologischen und mikrobiellen Mechanismen ist.8
Charakteristisch für beide Erkrankungen ist, dass das Immunsystem seine Toleranz gegenüber der normalen Darmflora verloren hat. Das „Warum“ ist bislang ungeklärt.8 Bis heute wurden mehr als 240 verschiedene Gene identifiziert, die in die Pathogenese der chronisch-entzündlichen Darmerkrankungen involviert sind - circa 30 davon können sowohl bei der Colitis ulcerosa als auch beim Morbus Crohn eine Rolle spielen.1
Mögliche Ursachen für den Toleranzverlust:
- Genetische Prädisposition: sie hat bei Morbus Crohn eine größere Bedeutung als bei Colitis ulcerosa.10
- Ungleichgewicht zwischen symbiotischen und pathologischen Mikroorganismen im Darm, sog. Dysbiose: Das mukosale Immunsystem reagiert stärker.11
- Fehlerhafte Immunreaktionen können zu einer mukosalen Dysbiose führen.12
- Erhöhte Permeabilität der Darmwand: kann genetisch bedingt sein13 oder durch übermäßige Immunreaktionen verursacht werden.14,15 In der Folge können Mikroorganismen vermehrt das Darmepithel passieren und lösen dort weitere Immunreaktionen aus.13
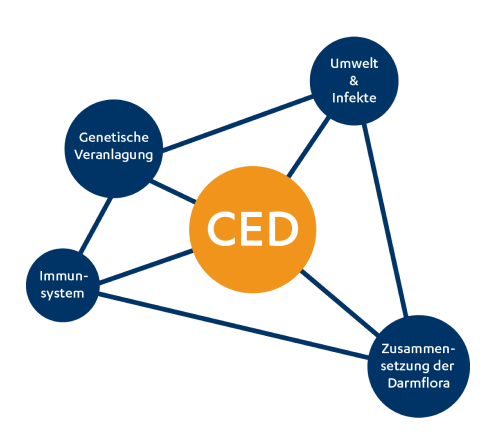
Die Pathogenese chronisch-entzündlicher Darmerkrankungen (CED) ist ein multifaktorielles Zusammenspiel8
Mehr Informationen finden Sie im Bereich für Fachkreise.
Was Sie außerdem interessieren könnte:
Quellen
- Farrag, K. et al., Dtsch Ärztebl 2023; 120(27-28): A-1219 / B-1043.
- Holstiege J et al., Bundesweite Verordnungstrends biologischer Arzneimittel bei häufigen Autoimmunerkrankungen, 2012 bis 2018, https://www.versorgungsatlas.de/fileadmin/ziva_docs/117/VA_21-03_Bericht_Biologika_V2-2021-05-12.pdf, letzter Zugriff: März 2023.
- Rubin GP et al., Aliment Pharmacol Ther 2000;14:1553-1559.
- Atreya R. et al., Dtsch Med Woschenschr 2015;140:1762-1772.
- Sturm A et al., Aktualisierte S3-Leitlinie Morbus Crohn, AWMF-Regstriernummer:021-004; Z Gastroenterol 2022;60(3):332-418.
- Hartmann, F. et al., In: Sturm, A. (eds) Pflege bei chronisch-entzündlichen Darmerkrankungen.
- Kucharzik T et al., Aktualisierte S3-Leitlinie Colitis ulcerosa - Living Guideline, Stand: Januar 2024.
- Sartor RB et al., Gastroenterology 2017;152:327-339.e4.
- Harbord M et al., Journal of Crohn's and Colitis 2016;10(3):239-254.
- Wehkamp J et al., Dtsch Ärztebl Int 2016;113:72-82.
- Wallace KL et al., World J Gastroenterol 2014;20:6-21.
- Basso PJ et al., Front Pharmacol 2019;9:1571.
- Podolsky DK. N Engl J Med 2002;347:417-429.
- Round JL et al., Nat Rev Immunol 2009;9:313-323.
- Neurath MF. Nat Rev Immunol 2014;14:329-342.
Unser Angebot erfüllt die afgis-Transparenzkriterien.
Die afgis-Zertifizierung steht für hochwertige Gesundheitsinformationen im Internet. Die Prüfung durch insgesamt zehn umfangreiche Kriterien bestätigt, dass die Janssen Medical Cloud den medizinischen Fachkreis über gesundheitsrelevante Themen in seriöser, aktueller und qualitätsgesicherter Weise informiert.
EM-148885

